腎臓教室 Vol.79(2015年2月号)
CKDと睡眠時無呼吸症候群
大阪大学大学院医学系研究科 老年・腎臓内科学 坂口 悠介 先生睡眠時無呼吸症候群
睡眠時無呼吸症候群は夜間就寝中に無呼吸発作を頻回に繰り返す病気で、日中の眠気や倦怠感、集中力の低下、中途覚醒などの不眠症状を引き起こします。また、この病気を持っている患者さんは将来、高血圧や心臓病(心肥大、心筋梗塞、不整脈)を発症しやすいことが知られています。特に、中等症から重症の睡眠時無呼吸症候群が認められる患者さんは就寝中にCPAP(持続陽圧呼吸)と呼ばれる治療をおこなうことにより無呼吸を改善させ、心血管系への負担を軽減させることが重要と考えられています。しかしながら、自覚症状に乏しいことも稀ではなく、適切な診断・治療を受けておられない方が大半であるのが現状です。
睡眠時無呼吸症候群の診断
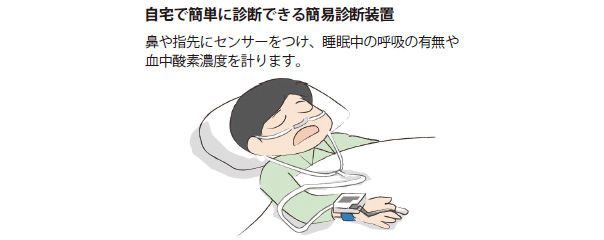
睡眠時無呼吸症候群の正確な診断には終夜睡眠ポリソムノグラフィーと呼ばれる検査が必須です。ただし、この検査は脳波、呼吸運動、心電図、いびき音、血中の酸素飽和度などを一晩中記録するために専門の睡眠施設に一泊入院する必要があり、身体的にも経済的にも負担を要します。より簡略化した検査法として簡易診断装置を用いる方法があります。この簡易検査は簡単なモニターをいくつか装着するだけで、自宅で普段通り就寝している間に睡眠時無呼吸の大まかな重症度を知ることができます。
まずは簡易診断装置による検査をおこない、睡眠時無呼吸の疑いが強ければポリソムノグラフィーに進むのも一案でしょう。
睡眠時無呼吸症候群とCKD
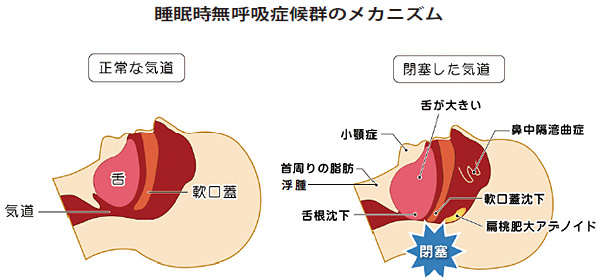
慢性腎臓病(CKD)患者さんは睡眠時無呼吸症候群の合併が非常に多いことが知られています。軽症例まで含めると、透析患者さんで50~70%、透析前の保存期CKD患者さんでも半数程度の方が睡眠時無呼吸症候群を有していると報告されています。 なぜCKD患者さんは睡眠時無呼吸を起こしやすいのでしょうか。睡眠時無呼吸は無呼吸の生じる様式によって閉塞型と中枢型の2つのタイプに分類されます。このうち、中枢型無呼吸は呼吸運動そのものが停止してしまう稀な病気で、一部の透析患者さんに認められることがあります。一方、閉塞型無呼吸は、呼吸運動自体は持続するものの、睡眠中に舌が気道内に落ちこむことで気道が閉塞し無呼吸が発生するもので、CKD患者さんに合併する無呼吸の多くはこのタイプです。
一般に肥満者では気道周囲の組織に脂肪が沈着することで内腔が狭まり、閉塞型無呼吸を合併しやすいことが知られています。また、日本人は欧米人に比べて顎の骨が小さいために気道が狭い人が多く、肥満でなくても無呼吸を起こしやすい人種であることが知られています。
CKD患者さんの場合、就寝中に気道を狭める大きな原因は『水』です。日中は立って生活しているため、体液は重力の影響で下半身に貯まり、足の浮腫(むくみ)として自覚されます。一方、夜間就寝時、体を横にすると日中下半身に貯まっていた体液が上半身に移動します。その結果、気道周囲の組織が浮腫(むくみ)を起こし、気道腔が狭まってしまいます。 このため、CKD患者さんのうち、特に心不全を合併している方や、尿蛋白が多いために浮腫(むくみ)が起きやすい方は睡眠時無呼吸を起こしやすく、逆に塩分制限、利尿剤の内服、あるいは透析により体液管理を適切におこなうことが、睡眠時無呼吸の治療の第一歩として非常に重要と考えられます。
睡眠時無呼吸症候群の治療
しかしながら体液管理にはおのずと限界があります。体液管理のみでは睡眠時無呼吸が十分に改善しない場合、CPAPと呼ばれる治療をおこなうことになります。この方法は夜間就寝中に鼻にあてたマスクから空気を送り込むことで気道に一定の圧力をかけ、閉塞を防ぐものです。この治療によって呼吸がスムーズにできるようになると、熟睡感を得られるようになるばかりでなく、高血圧の改善や心臓病に対する予防効果があることも報告されています。ただし、患者さんによってはマスクが上手くフィットせず、治療の継続が困難なケースもあります。現在、CPAPに代わる治療法としては口腔内装置(マウスピース)や在宅酸素療法などがありますが、治療効果は人によって様々です。自分の睡眠時無呼吸のタイプにはどのような治療が適応になるかを主治医とよく相談し、自分に合った治療法を継続していくことが重要です。


